膀胱癌では、腎臓から尿を採取する器官に癌性細胞が発生し、排尿により体内から排除されます。
膀胱癌は男性で4番目に多いがんである。男性はそれを開発するチャンスが1/27です。女性は89の確率で1を得る。近年、男性に影響を与える症例数は安定していますが、女性に影響を及ぼす症例は減少しています。
2018年、米国癌学会は、膀胱癌による新たな症例が約81,190例、死亡者数が17,240人になると予想しています。これらのうち、72%が男性である。
膀胱癌は、異常な細胞が膀胱に発生すると起こります。それらは良性または悪性であり得る。悪性腫瘍は急速に蔓延するため、生命を脅かす可能性があります。治療しないと、組織や器官に損傷を与え、体の他の部分に広がります。
しかし、科学と医学の進歩は、効果的な治療が可能であることを意味します。特に、早期に診断が行われた場合は特にそうです。
膀胱癌に関する迅速な事実
膀胱癌の重要なポイントは次のとおりです。詳細は、メインの記事にあります。
- 膀胱がんの診断を受けた人の約90%が55歳以上の年齢です。
- 喫煙者は、非喫煙者よりも膀胱がんを発症する可能性が約3倍高い。
- 症状は、膀胱感染などの軽度でない病気の症状と類似している可能性があります。
- すべての症例のうちの半数は、がんがまだ膀胱内にあるときに発見されますが、4%の診断は、膀胱がんが遠隔の組織に広がった後に行われます。
- 治療には、手術、化学療法、免疫療法、および放射線療法が単独または組み合わせて含まれる。
- 生活習慣の要因によっては、膀胱がんの発症リスクを低下させることがあります。
膀胱癌とは何ですか?
膀胱癌は、通常、膀胱を覆う細胞である移行上皮から始まります。
すべての症例の約半分が、癌が治療可能性が高い初期段階で診断される。しかし、治療をしなければ、生命を脅かす可能性があります。
膀胱がんのリスクは年齢とともに増加し、診断を受けた人々の約90%は55歳以上です。診断時の平均年齢は73歳です。
膀胱癌にはさまざまな種類がありますが、ほとんどの場合は尿路上皮または転移性細胞癌(TCC)です。
移行細胞癌
大部分の膀胱癌は移行上皮癌(TCC)である。この形態は、膀胱の内部を覆う尿路上皮細胞から始まる。
これらの細胞はまた、尿路の他の部分を覆うので、TCCもまた、腎臓および尿管の内層にも生じ得る。 TCCの診断を受けた人は、通常、尿路全体の評価を受けます。
TCCは、上皮として知られている膀胱の裏地に残っているか、または固有層または筋肉層に深く浸透しているかによって、侵襲性または非侵襲性であり得る。
がんが侵襲性が高いほど、治療が難しくなります。
TCCはさらに2つのタイプに分類されます。
- 乳頭がん:これらは、膀胱の内面から中空の中心に向かって薄く突出している。それらは非侵襲性乳頭状癌である。非常に低悪性で非侵襲性のタイプは、悪性度の低い可能性があるため、非常に良好な結果を示す傾向があります。
- 平らな癌腫:これらは膀胱の中空部分に向かって成長しません。それらが膀胱細胞の内層に残っている場合、それらは非侵襲性の平滑癌または平らな上皮内癌(CIS)として知られている。
その他のタイプ
膀胱から始まるいくつかの他のタイプの癌。それらはTCCよりもずっと一般的ではありません。
彼らは以下を含む:
- 扁平上皮細胞癌:膀胱癌の約1〜2%がこのタイプです。皮膚の表面を構成するような薄い平らな細胞である扁平上皮細胞で起こります。ほとんどの扁平上皮細胞癌は侵襲的である。
- 腺癌:膀胱癌の約1%がこの時期です。それは、膀胱に見出される粘液分泌腺の細胞で起こる。結腸癌と類似しています。膀胱の大部分の腺癌は浸潤性である。
- 小細胞癌:膀胱癌の1%未満がこのタイプです。それは、神経内分泌細胞と呼ばれる神経様細胞で始まります。この形態はしばしば迅速に増殖し、化学療法による治療を必要とする。
- 肉腫:これは、膀胱の筋細胞に由来するまれな膀胱癌である。
処理
膀胱癌治療の主な形態は、手術、化学療法、生物学的療法、および放射線療法である。組合せを使用することができる。
治療は、癌の位置および段階、患者の全体的な健康状態、年齢、選好、およびそれらの支援システムに依存する。
手術
外科的選択肢は、疾患のすべての段階で利用可能である。
経尿道的切除術(TUR)は、ステージ0および1の膀胱癌を治療することができる。切削工具が膀胱に挿入され、外科医は小さな腫瘍および異常な組織を除去し、残りの癌性細胞を全滅させる。
がんがより大きい場合、または膀胱の深部に広がっている場合は、膀胱摘除術の一形態を実施することができます。部分膀胱切除術は、がん細胞を含む膀胱の部分を除去する。
根治的な膀胱摘除術では、膀胱全体、おそらく周囲のリンパ節、前立腺および精嚢、子宮、卵巣、および膣の一部が除去されます。
身体が尿を貯留して除去する新しい方法を提供するためには、再建手術が必要となるでしょう。
腸の一部を使用して、以下のいずれかを作成することができます:
- 尿路、尿を腎臓から体外の嚢(膀胱内袋)に移すためのチューブ
- 皮膚大陸尿路転換、カテーテルを使用して腹部の穴を通して排出される尿のための小さな貯留槽
- neobladder、尿道に付いている貯水池。おそらくカテーテルの助けを借りて正常な排尿が可能です。
化学療法
化学療法では、薬物を使用して癌細胞を標的とし、腫瘍を縮小させ、低侵襲手術で手術できるようにします。それは、手術前または後に癌を治療するために使用することができ、薬物は、(TURに続いて)カテーテルで経口、静脈内または膀胱内に投与することができる。
化学療法は通常周期的に行われ、各治療期間の後、身体の時間を回復させるための休息期間があります。
しかし、化学療法と体内の他の細胞に影響を与え、いくつかの副作用を引き起こす。
これらには、
- 悪心および嘔吐の状態または下痢
- 疲労
- 出血または挫傷の増加
- 感染リスクの増加
- 食欲減少
- 脱毛
- 口内炎
その効果は、使用される薬物の量およびそれらがどのように摂取されるかに依存する。膀胱に直接投与される場合、副作用は通常より穏やかである。副作用は通常、治療コースが終了すると解決します。
生物学的療法
早期段階の癌は、免疫系が癌細胞と戦うように促すことによって治療することができる。これは、生物学的療法または免疫療法として知られている。
生物学的療法の最も一般的な形態は、Bacillus Calmette-Guerin療法(BCG)である。この細菌は、結核(TB)を引き起こす細菌に関連している。 BCG療法では、この細菌を膀胱に挿入するためにカテーテルを使用します。
この細菌は、免疫系細胞を引き付け活性化し、存在する膀胱癌細胞と戦うことができる。この治療は、通常、1週間に1回6週間与えられる。まもなくTURをすぐに開始します。
BCGの副作用は、インフルエンザによる副作用と類似している可能性があります。それらには、発熱、疲労、および膀胱内の灼熱感が含まれる。
インターフェロンはもう一つの生物学的療法の選択肢です。免疫系はこのタンパク質を感染症と戦わせるものであり、時にはBCGと併用して膀胱癌と戦うために合成版を使用することができます。
2014年に発表された研究では、抗体医薬品であるアテゾリズマブ(Tecentriq)が、免疫系が癌細胞を発見して破壊するのをより容易にする方法を示しました。 2016年には米国食品医薬品局(FDA)による治療薬として承認されました。
放射線療法
放射線療法が使用されるが、他の治療よりも頻度は低い。それはしばしば化学療法と併用されます。放射線療法は、膀胱の筋肉壁に侵入した癌を殺すのに役立ちます。手術を受けることができない人にとっては役に立つかもしれません。
外部ビーム照射療法は、癌の身体の外にある源からの高エネルギー放射線に焦点を合わせます。この治療法は、通常、30分間の短期間のセッションで、週に5日間、数週間にわたって行われます。
副作用は線量とビームの対象エリアによって異なります。
症状としては、
- 不快感、頻度、尿中の血液などの膀胱症状
- 下痢
- 疲労
- 悪心および嘔吐
- 対象地域の皮膚刺激
ファローアップ
膀胱がんが1回起こると、高いリスクが戻ってくるので、通常3〜6ヵ月ごとに定期的なモニタリングが推奨されます。
時には膀胱癌が消えないこともあります。代わりに、それは慢性疾患になります。がんを予防するためには、定期的な治療が必要です。
症状
初期段階では、ほとんどの症状は排尿に関連しています。
尿中の血液:最も一般的な症状は、血尿または尿中の血液です。これは尿の色を完全に変える、目に見える可能性があります。顕微鏡でしか検出できない場合もあります。
排尿習慣:これらも影響を受ける可能性があります。通常よりも頻繁に排尿する必要があるかもしれません。排尿の間、排尿障害として知られる「ストップアンドスタート」の流れがあるか、痛みや灼熱感があるかもしれません。
後の段階では、背中の痛み、体重減少、足の腫れ、骨の痛み、および排尿できないことがあります。
膀胱癌の症状は、膀胱感染などの重症度の低いものに似ている可能性があります。効果的な治療は早期診断の可能性が高いため、症状が持続する場合は医師の診察を受けることが重要です。
原因
膀胱がんの原因は不明のままですが、遺伝的変異が役割を果たす可能性があります。これらは継承されるかもしれないし、人生の間に発展するかもしれない。
タバコの使用や化学物質への暴露は、がんの発症を引き起こす変化を引き起こすかもしれませんが、これらはさまざまな形で人々に影響を及ぼすようです。
遺伝性遺伝因子は、膀胱癌の主要な原因とは考えられていませんが、タバコや特定の工業用化学物質の影響に反応する可能性が高くなります。
危険因子
いくつかの危険因子が特定されており、そのうち喫煙が最も重要である。喫煙者は、非喫煙者よりも膀胱癌を発症する可能性が少なくとも3倍高い。
その他のリスク要因には、
- 出産時に存在する膀胱欠損
- 化学療法および放射線療法を受けている
- 慢性膀胱感染および炎症を有する
- 飲料水中の芳香族アミンおよびヒ素を含む特定の化学物質への暴露
- 低流体消費
- 膀胱癌の個人または家族歴
- 男性と白である
ピオグリタゾン(アクトス)やアリストロキン酸などの一部の医薬品や栄養補助食品は、リスクを増大させる可能性があります。
これらは、主に伝統的な医学で使用されている、出産服やオランダのパイプなどの家族の植物に由来します。これらの植物の毒素は、長期的には腎臓の問題や癌に関連しています。
以下のタイプの雇用者は、特定の化学物質への曝露の可能性が高いため、膀胱がんリスクが増加する可能性があります。
- ゴム、皮革、織物および塗料製品の製造
- 印刷
- ペインティング
- 機械作動
- 美容整形
- トラック運転
発がん性の影響がしばしば複合化されるため、これらの業界のいずれかで喫煙して働く人は、リスクが高くなります。
しかし、これらのリスク要因がなくても膀胱がんが発症する可能性があります。
ステージ
診断が確定した場合は、追加検査により癌の病期が決定されます。検査には、CTおよびMRIスキャン、胸部X線、および骨スキャンが含まれる。
病期分類は、がんがどれだけ広がっているかを示し、どの治療が適切であるかを決定します。
がんの病期分類にはさまざまな方法があります。膀胱がんの病期分類の1つの方法は、5段階である:
- ステージ0:膀胱の内層の外面に癌細胞が発生する。これは「in situ癌」と呼ばれることがあり、
- ステージ1:癌は内層内で起こるが、固有層または筋肉壁を侵襲していない
- ステージ2:癌は筋肉の壁に侵入しているが、膀胱から広がっていない
- ステージ3:がんは、前立腺、子宮または膣を含む潜在的に膀胱を取り囲む組織に壁を通って広がっている
- ステージ4:癌は、リンパ節、骨、または肺や肝臓などの他の器官のような体内の他の部位に広がっている。
診断時のステージは治療の選択肢や見通しに影響を与えます。
診断
医師は症状や病歴について患者に尋ね、身体検査を行います。検査は診断を確認するのに役立ちます。
膀胱鏡検査
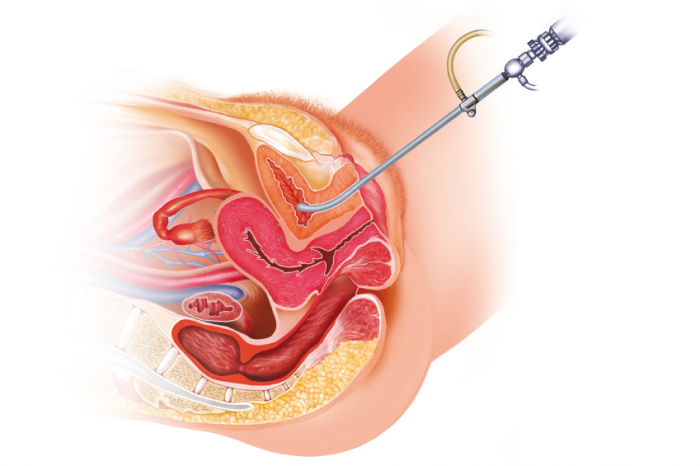
医師は、尿道および膀胱の内部を、膀胱鏡(カメラおよび照明システムを含む狭い管)を用いて検査することができる。
これは、尿道を通して膀胱に挿入される。
膀胱鏡はまた、試験のために細胞サンプルまたは生検を採取することもできる。
膀胱鏡検査は、通常、局所麻酔を伴い、医者の診察室で行われる。全身麻酔が必要な場合は、手術が病院で行われます。
画像検査
以下のイメージングテストは、診断を確認し、癌が体内に広がっているかどうかを明らかにするのに役立ちます:
- ピエログラム:造影剤が、静脈内または直接カテーテルを用いて、膀胱に注入される。この色素は、膀胱および関連する臓器の輪郭を描き、X線で腫瘍を可視化する。
- CTスキャン:これは、膀胱、腎臓、または尿管にある可能性のある腫瘍の形状、サイズ、および位置を決定するのに役立ちます。
- 超音波および超音波検査:これらは、存在する腫瘍の大きさおよび癌が膀胱を越えて近傍の組織または器官に拡がっているかどうかを決定するために使用することができる。
尿検査
尿は様々な検査を受けることができます:
- 尿細胞診:サンプルを癌細胞について検査する。陰性の結果が必ずしも癌がないとは限りません。
- 尿培養:サンプルを増殖培地に入れ、細菌増殖の兆候をモニターする。その後、細菌を同定することができ、診断は癌ではなく感染を示すことがある。
- 尿腫瘍マーカー検査:膀胱癌細胞によって放出される特定の物質について試料を検査する。これらの検査は、しばしば尿細胞診と並行して行われます。
生検
膀胱生検検体は、膀胱鏡検査中に取り出すことができる。がんが存在する場合、生検で癌の悪性度とその侵襲性を確立することができます。
生検試料は、薄い中空針を用いて採取することもできる。これらは針生検と呼ばれ、しばしばCTスキャンおよび超音波によって誘導される。
防止
スクリーニングが長期的な健康成果を改善するという証拠はほとんどないため、米国予防サービスタスクフォース(USPSTF)は膀胱癌の日常的なスクリーニングを推奨していない。偽陽性結果の場合、個人はストレスや不必要な介入を受けることもあります。
しかし、リスク要因を避けることは、リスク要因を得る機会を減らすのに役立ちます。これには、喫煙を避け、化学物質に注意し、多量の水を飲み、様々な果物や野菜を食べることが含まれます。
見通し
米国癌協会は、膀胱癌がステージ0の初期段階で発見された場合、少なくとも5年間生存する機会は98%であると指摘しています。
身体の他の部分に到達すると、治療するのがより困難であるため、成功した治療の可能性は低くなります。ステージ4で診断が行われた場合、5年以上生存する機会は15%です。
早期診断は治療の成功率を有意に改善するが、膀胱癌の後期段階でも治療が可能である。